Een sterilisatie is een definitieve vorm van anticonceptie waarbij bij de vrouw beide eileiders worden afgesloten. Dit kan door middel van een kijkoperatie in de buik waarbij de eileiders van buitenaf worden afgesloten, of door middel van een kijkoperatie via de schede waarbij vanuit de binnenkant, via de baarmoederholte, de eileiders worden afgesloten.
Wat is een sterilisatie; sterilisatie bij de vrouw of bij de man?
Bij elke sterilisatie gaat het erom dat de zaadcellen en de eicel elkaar niet kunnen bereiken, zodat er geen zwangerschap kan ontstaan. Sterilisatie van de vrouw is een operatie waarbij de eileiders door de gynaecoloog worden afgesloten; dit kan zowel van buitenaf door middel van een kijkoperatie in de buik of van binnenuit door middel van een kijkoperatie via de schede. Bij sterilisatie van de man worden door de uroloog onder plaatselijke verdoving de zaadstrengen afgebonden. Sterilisatie bij de man of bij de vrouw via de schede is relatief eenvoudig uit te voeren; poliklinisch met zo nodig plaatselijke verdoving. Het risico op complicaties is hierbij klein. De kans op zwangerschap bij sterilisatie van de man is ongeveer 1 op 2000. Belangrijk is dat mannen langer vruchtbaar zijn dan vrouwen. Voor andere mogelijkheden van anticonceptie zie: anticonceptie.
Sterilisatie is definitief
Een sterilisatie betekent een keuze voor een definitieve ingreep. Het is dus verstandig de voor- en nadelen van de sterilisatie te kennen en de eventuele alternatieve mogelijkheden goed te overwegen. Hierbij spelen ook de eventuele bijwerkingen en de kans op zwangerschap een rol (zie anticonceptie). Na elke sterilisatie bestaat er een kans op spijt dat u definitief niet meer zwanger kan worden. Bij hoge uitzondering kan er toch een zwangerschap na een sterilisatie ontstaan.
Spijt na een sterilisatie
Voor sommige vrouwen is de kans op spijt groter dan voor andere. De kans op spijt is groter als u jong bent, als er relatieproblemen bestaan of als de sterilisatie plaatsvindt tijdens of kort na een zwangerschap.
Jonge leeftijd
Uw levensomstandigheden kunnen (onverwacht) veranderen. Gebleken is dat 20 procent van de vrouwen onder de dertig jaar later spijt heeft van de sterilisatie; van de vrouwen die bij de sterilisatie dertig jaar of ouder waren, is dat 6 procent.
Relatieproblemen op moment van de sterilisatie
Als u ten tijde van de sterilisatie relatieproblemen hebt, is de kans op spijt later groter.
Een sterilisatie tegelijk met een zwangerschapsafbreking, tijdens een keizersnede of kort na een bevalling.
Vrouwen die zich laten steriliseren tijdens een zwangerschapsafbreking (abortus provocatus) blijken vaker spijt te hebben van hun sterilisatie dan andere vrouwen. Een overhaaste beslissing of relatieproblemen spelen daarbij soms een rol.
Vrouwen die tijdens een keizersnede of kort na een bevalling een sterilisatie krijgen, blijken ook vaker spijt te hebben dan vrouwen die zich laten steriliseren als hun jongste kind één jaar of ouder is. Dit kan te maken hebben met de zwangerschap, maar ook met het kind zelf: in het eerste levensjaar van een kind is er een grotere kans op een ernstige ziekte of wiegedood.
Welke methoden van sterilisatie bestaan er?
De sterilisatie kan plaatsvinden door middel van een kijkoperatie. Een kijkoperatie in de buik heet een laparoscopie. Er worden meestal twee clipjes, een soort klemmetjes, op de eileider geplaatst. Minder vaak worden de eileiders dichtgebrand (coagulatie). Een kijkoperatie in de baarmoeder heet een hysteroscopie. De eileider wordt aan de binnenkant afgesloten meestal door een siliconenplug of een veertje. Soms kunnen de eileiders tijdens een ‘echte’ buikoperatie worden afgesloten, zoals bijvoorbeeld tijdens een keizersnede.
Een kijkoperatie in de buik (laparoscopie)
De gynaecoloog kan de eileiders op verschillende manieren afsluiten: met ringetjes (Falope-ringen) of met clips (Filshie-clips) (zie figuur 1). Minder vaak worden de eileiders dichtgebrand (coagulatie).
Een kijkoperatie in de baarmoeder (hysteroscopie)
De hysteroscopische methode wordt nog niet in alle Nederlandse ziekenhuizen toegepast. Er bestaan twee methoden: de Ovablocmethode en de Essure-methode (figuur 2).
Bij de Ovabloc-methode spuit de gynaecoloog in de eileider vloeibare siliconenpasta die binnen enkele minuten stolt. Zo blijft een zachte, elastische plug van siliconenrubber achter, die de eileider afsluit. Bij de Essure-methode wordt een veertje, gemaakt van roestvrij staal, nikkel, titanium en dacronvezels, in de eileider geplaatst. Hierdoor groeien de eileiders in ongeveer drie maanden dicht.
Een buikoperatie
De gynaecoloog kan ook een sterilisatie doen tijdens een buikoperatie, zoals bijvoorbeeld bij een keizersnede. Daarbij kunnen ringetjes of clips worden gebruikt maar soms zijn de eileiders daarvoor te dik. Dan kunnen ze worden afgebonden met hechtdraad of worden dichtgebrand.
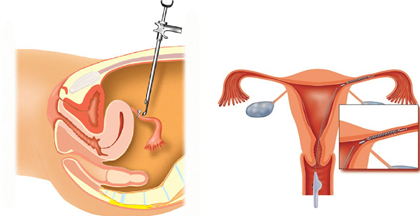
Figuur 1. Laparoscopie: Het afsluiten van de eileiders van buitenaf middel van clips.
Figuur 2. Hysteroscopie: Het afsluiten van de eileiders van binnenuit door middel van een soort veertje.
Voorbereiding uitklapper, klik om te openen
Hoe verloopt een sterilisatie?
Het is belangrijk ervoor te zorgen dat u tijdens de sterilisatie niet zwanger bent of dat er niet net een bevruchting heeft plaatsgevonden. Bespreek dit met de gynaecoloog.
Tijdens de behandeling uitklapper, klik om te openen
Laparoscopie
De laparoscopische ingreep gebeurt meestal in dagbehandeling onder algehele verdoving (narcose); in een enkel ziekenhuis is dit mogelijk zonder algehele verdoving. De ingreep duurt ongeveer een half uur (zie ook operaties algemeen).
De gynaecoloog maakt in de onderrand van de navel een sneetje van ongeveer 1 cm en brengt een holle naald in de buikholte Via deze naald wordt de buik opgeblazen om de eileiders door de kijkbuis te kunnen zien. Door een tweede sneetje boven het schaambeen wordt een instrument ingebracht om de sterilisatie uit te voeren (zie laparoscopie).
Hysteroscopie
De hysteroscopische ingreep gebeurt poliklinisch of in dagbehandeling en duurt meestal niet langer dan een half uur. Afhankelijk van de methode en de gebruikte apparatuur kan de baarmoedermond eventueel verdoofd worden en zo nodig iets opgerekt.
U neemt plaats op een gynaecologische stoel en de gynaecoloog brengt via de schede een kijkbuis in de baarmoederholte. Om de eileider openingen in de baarmoeder zichtbaar te maken, wordt via de kijkbuis vloeistof in de baarmoederholte gebracht, waardoor deze iets uitzet. Met een katheter kan de gynaecoloog nu in beide eileiders een speciaal spiraaltje plaatsen (Essure) of deze vullen met siliconen rubber (Ovabloc) (zie hysteroscopie).
De arts
De gynaecoloog die u op de polikliniek spreekt, is niet altijd degene die de sterilisatie uitvoert: het kan zijn dat een andere gynaecoloog of een arts in opleiding tot gynaecoloog u behandelt. Ook dan wordt de sterilisatie op de afgesproken manier uitgevoerd. Hebt u hiertegen bezwaar, maak dit dan voor uw behandeling kenbaar.
Mogelijke bijwerkingen en complicaties
Zoals bij elke operatie kunnen er bijwerkingen en complicaties optreden. Deze zijn verschillend voor de laparoscopische en hysteroscopische sterilisatie. Bij een laparoscopische sterilisatie kunnen er complicaties optreden ten gevolge van de algemene narcose of ten gevolge van de instrumenten die door de buikwand worden ingebracht. Bij de hysteroscopische sterilisatie zijn de risico’s lager en minder ernstig. Bij beide sterilisaties bestaat er een (klein) risico op infectie en op mislukken van de sterilisatie, en is er een (geringe) kans op zwangerschap.
Na de sterilisatie komt uw eigen cyclus weer op gang. Omdat het bloedverlies of de pijn tijdens de menstruatie hierbij kan tegenvallen besluiten sommige vrouwen na de sterilisatie alsnog weer de pil te gebruiken.
Laparoscopische sterilisatie
Een laparoscopische sterilisatie lukt niet altijd.
Door overgewicht of eerdere buikoperaties kan het inbrengen van de naald of de kijkbuis lastig zijn. Soms lukt het niet om de ringetjes of de clips op de juiste manier te plaatsen.
Een enkele keer kan de gynaecoloog de eileiders niet zien door verklevingen. Dit komt vaker voor bij vrouwen die buikvliesontsteking, eileider ontsteking of eerdere buikoperatie(s) hebben meegemaakt. Er zijn op dat moment twee mogelijkheden: de operatie stoppen of de buik openmaken met een grotere snede (een zogenaamde bikinisnede) (zie ook operaties, algemeen). Als u bezwaar hebt tegen een dergelijke buikoperatie is het verstandig dit van tevoren aan de gynaecoloog te vertellen. Soms zijn de eileiders te dik of scheuren ze; dan is het onmogelijk om ringetjes of clipjes aan te brengen.
Het kan ook voorkomen dat de eileiders moeilijk vast te pakken zijn met het instrument waarmee de sterilisatie wordt uitgevoerd. De gynaecoloog maakt dan een derde sneetje in de zijkant van de buik.
Bij zeer hoge uitzondering (minder dan 1 op de 1000 vrouwen) treedt een complicatie op waarvoor een buikoperatie noodzakelijk is.
Voorbeelden zijn beschadiging van de darm of blaas of een bloeding.
Deze complicaties zijn over het algemeen goed te behandelen, maar vragen een langere ziekenhuisopname en een langduriger herstel en een hoogst enkele keer is het herstel niet zonder blijvende klachten.
Hysteroscopische sterilisatie
Ook de hysteroscopische operatie lukt niet altijd. Bij 5-10 procent van de vrouwen is het onmogelijk om een katheter in de eileider te plaatsen. Het kan zijn dat de eileider afgesloten is als gevolg van een eerdere ontsteking; het is ook mogelijk dat baarmoeder en/of de eileiders ongunstig liggen. Dit wordt tijdens de ingreep direct duidelijk.
Na de behandeling uitklapper, klik om te openen
Na de sterilisatie
Na een laparoscopische sterilisatie kunt u buikpijn hebben; zo nodig krijgt u hiervoor een pijnstiller. De pijn vermindert meestal de eerste uren na de sterilisatie en verdwijnt aan het eind van de dag, maar bij sommige vrouwen blijft hij nog een paar dagen bestaan. Ook schouderpijn komt na een laparoscopische sterilisatie voor door het opblazen van de buik, en verdwijnt meestal dezelfde dag. Soms kunt u enkele dagen na de ingreep wat bloed uit de schede verliezen.
De wondjes in uw buik zijn meestal gehecht. Voor ontslag uit het ziekenhuis hoort u of de hechtingen verwijderd moeten worden of vanzelf oplossen. Met de hechtingen kunt u gewoon douchen of in bad gaan.
Na een hysteroscopische sterilisatie vermindert en verdwijnt het lichte menstruatiegevoel meestal binnen een paar uur.
U kunt de eerste week na de ingreep wat bloed verliezen via de vagina. U moet contact opnemen met het ziekenhuis als u hevig bloedverlies hebt, bij toenemende buikpijn en bij koorts.
Een laparoscopische sterilisatie is direct, na de operatie, betrouwbaar als anticonceptie, na de hysteroscopische sterilisatie moet u drie maanden nog aanvullend anticonceptie gebruiken omdat de eileiders nog moeten dichtgroeien. Na drie maanden vindt controle plaats door middel van een röntgenfoto van de buik (Ovabloc) of door middel van een inwendige echo (Essure) of bij twijfel door middel van het testen van de doorgankelijkheid van de eileiders door middel van een HSG, hysterosalpingogram (zie OFO).
De kans op zwangerschap na een sterilistatie
Een sterilisatie biedt geen 100 procent garantie dat u nooit meer zwanger zult worden, al is de kans op zwangerschap klein. Deze kans is afhankelijk van uw leeftijd: naarmate u jonger bent is de kans hoger.
Laparoscopische sterilisatie
In het voorkomen van een zwangerschap zijn clipjes even betrouwbaar als ringetjes. Na de sterilisatie is de kans op zwangerschap 2-5 op de 1000 vrouwen. Na dichtbranden van de eileiders is de kans op een zwangerschap hoger, tenzij ze bijna helemaal dichtgebrand worden.
Hysteroscopische sterilisatie
Over de hysteroscopische sterilisatie is (nog) minder bekend, maar na een hysteroscopische sterilisatie lijkt de kans op zwangerschap heel klein. Bij de Essure methode is er na vijf jaar bij een onderzoek onder 50.000 vrouwen geen zwangerschap ontstaan, bij de Ovabloc methode is bij een onderzoek een kans op zwangerschap van 8 op de 1000 vrouwen, na drie jaar beschreven.
Kan de sterilisatie ongedaan gemaakt worden?
Sterilisatie is in principe een definitieve ingreep en u moet hem dus alleen laten uitvoeren als de kans dat u er spijt van krijgt, klein is. Na een laparoscopische sterilisatie kunnen de eileiders hersteld worden. Hiervoor is een grote operatie nodig, die relatief zwaar is. De kans op zwangerschap na een dergelijke hersteloperatie is ongeveer 40-85 procent en hangt onder andere af van de gebruikte sterilisatiemethode en de plaats waar de eileiders afgesloten zijn.
Na een Ovabloc-sterilisatie kunnen de plugs meestal gemakkelijk via een hysteroscopische ingreep verwijderd worden. De eileiders zijn dan weer open, maar het slijmvlies aan de binnenkant van de eileiders is beschadigd. Het is nog niet bekend of dit zich weer kan herstellen en wat de kans is op een spontane of op een buitenbaarmoederlijke zwangerschap.
Een Essure-sterilisatie is onomkeerbaar: de spiraaltjes zijn vastgegroeid en kunnen niet uit de eileiders verwijderd worden.
De kans op een buitenbaarmoederlijke zwangerschap na een geslaagde hersteloperatie na een laparoscopische sterilisatie, is licht verhoogd (2 procent).
In het UMC Utrecht
In het UMC Utrecht wordt alleen de sterilisatie via laparoscopie, de methode dichtbranden/coaguleren van de eileiders, gebruikt, de andere methode niet meer.
Voor de Essure methode kunt u verwezen worden naar ALANT/ BERGMAN CLINICS.
Adresgegevens
Alant Vrouw in Bilthoven
Terrein Berg en Bosch
Prof. Bronkhorstlaan 10/geb. 60
3723 MB Bilthoven
Tel 030 6934080
Fax 030 6934081
bilthoven@alantvrouw.nl
Tot slot
Het is belangrijk dat u zeker bent van uw beslissing om u te laten steriliseren. Twijfelt u, neem dan meer tijd. Overleg ook met uw huisarts en overweeg eventueel minder definitieve vormen (zie anticonceptie). Sterilisatie kan een emotionele gebeurtenis zijn. Sommige vrouwen vinden hun seksuele leven verbeterd. In hormonaal opzicht verandert er niets, tenzij u met de pil stopt: dan komt uw eigen menstruatiecyclus weer op gang.
Overleg met uw ziektekostenverzekeraar of de sterilisatie vergoed wordt; dit kan verschillen per verzekering en verzekeraar.
Samenvatting
De belangrijkste kenmerken van de verschillende sterilisatiemethoden
| laparoscopie | hysteroscopie Ovabloc | hysteroscopie Essure Allant | |
|---|---|---|---|
| beschikbaarheid | alle ziekenhuizen | enkele klinieken | enkele klinieken |
| vergoeding | afhankelijk van polis | afhankelijk van polis | afhankelijk van polis |
| littekens | ja | nee | nee |
| narcose | ja | nee | nee |
| plaatselijk verdoving | n.v.t. | eventueel | eventueel |
| dagopname mogelijk | ja | ja | ja |
| poliklinisch mogelijk | nee | ja | ja |
| direct betrouwbaar | ja | nee | nee |
| röntgenfoto na ingreep | nee | ja | nee |
| herstelfase | enkele dag | dag | dag |
| controle na 3mnd | nee | ja | ja |
| kans op mislukken van de ingreep | gering | ca. 5-10% | ca. 5-10% |
| ervaring | ca. 40 jaar | ca. 20 jaar | ca. 4 jaar |
| herstelfase | enkele dagen | kort | kort |
| materiaal | siliconen, titanium | siliconen | nitinol, dacron, rvs |
| kans op complicaties | gering; beschadiging darmen, bloeding (zie operaties, algemeen) | gering | gering |
| herstel mogelijk | vaak wel | onbekend | niet |
| zwangerschappen na geslaagde procedure | 2-5/1000 | 8/1000 (na 3 jaar) | (nog) niet aangetoond |
| internet | www.nvog.nl | www.ovabloc.nl | www.essure.nl |
Het copyright en de verantwoordelijkheid voor deze informatie berust bij de Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) in Utrecht. Leden van de NVOG mogen deze informatie, mits integraal, onverkort en met bronvermelding, zonder toestemming vermenigvuldigen.
Informatie van de NVOG behandelt verschillende verloskundige en gynaecologische klachten, aandoeningen, onderzoeken en behandelingen. Zo krijgt u een beeld van wat u normaliter aan zorg en voorlichting kunt verwachten. Wij hopen dat u met deze informatie weloverwogen beslissingen kunt nemen. Soms geeft de gynaecoloog u andere informatie of adviezen, bijvoorbeeld omdat uw situatie anders is of omdat men in het ziekenhuis andere procedures volgt. Schriftelijke voorlichting is altijd een aanvulling op het gesprek met de gynaecoloog. Daarom is de NVOG niet juridisch aansprakelijk voor eventuele tekortkomingen van deze tekst. Wel heeft de Commissie Patiëntenvoorlichting van de NVOG zeer veel aandacht besteed aan de inhoud. Dit betekent dat er geen belangrijke fouten in deze tekst staan, en dat de meerderheid van de Nederlandse gynaecologen het eens is met de inhoud.
Andere informatie op het gebied van de verloskunde, gynaecologie en voortplantingsgeneeskunde kunt u vinden op de website van de NVOG: www.nvog.nl, rubriek patiëntenvoorlichting.
Auteurs: S. Veersema, H. Vervest, A. Thurkow
Redacteurs: E.A. Bakkum
Bureauredacteur: Jet Quadekker
Illustraties: S. Blankevoort
© maart 2006 NVOG
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Wilt u een afspraak maken of hebt u vragen? Neem dan contact op met de polikliniek gynaecologie.
Polikliniek Gynaecologie
Telefoonnummer: 088 755 88 80De afdeling is bereikbaar van 08.00 - 16.00 uur.
Samenwerking met Bergman Clinics
UMC Utrecht gynaecologen zien nieuwe patiënten met gynaecologische klachten voor onderzoek en eventuele behandelingen in Bergman Clinics. Zowel UMC Utrecht als Bergman Clinics streven naar ‘Juiste zorg op de Juiste plek’ en kwalitatief hoogstaande gynaecologische zorg met korte toegangstijden. Op die manier maakt het UMC Utrecht ruimte voor de huidige en vooral toekomstige patiënten die meer specialistische zorg nodig hebben of voor patiënten met een complexe achtergrond.

